本文
胆道がんに対する取り組み(外科)
胆道がん
(胆管がん、胆嚢がん、十二指腸乳頭部がん)
-
胆道について
胆道とは:
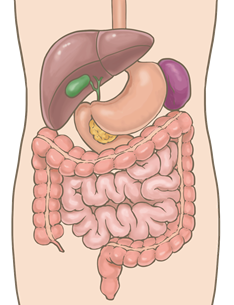
肝臓で作られた胆汁が肝臓から十二指腸へ流れ込む間にある通り道の総称で、管状の胆管、胆汁を一時貯蔵する袋状の胆嚢、胆管が十二指腸へ出る部分の十二指腸乳頭部からなります。
胆道がんとは一般に、肝臓内の胆管は除いて、肝臓から外に出た部分から十二指腸側に存在する胆道にできたがんを意味します。
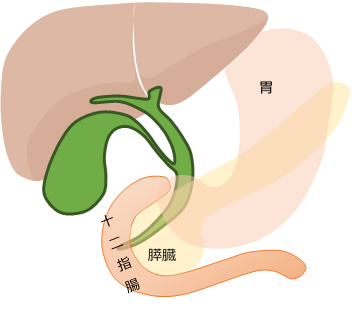
解剖:
胆管は、肝臓に近い側で胆嚢が合流するまでの肝門部領域胆管、胆嚢、胆嚢が合流してから十二指腸へ出る手前までの遠位胆管(遠位胆管は2等分して肝臓に近い側を中部胆管、十二指腸に近い側を下部胆管と言ったりもします)、十二指腸へ出る部分の十二指腸乳頭部に分かれます。
肝門部領域胆管と遠位胆管を合わせた肝外胆管は通常約10~15cmの長さで、0.5~1cmの太さです。
胆嚢は西洋梨状の形をしており、大きさは7~10cm、幅3~10cm程度です。
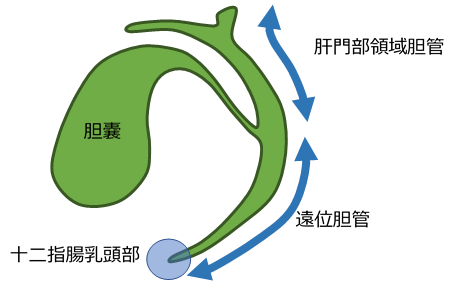
機能:
肝臓で休みなく作られた胆汁は、肝門部領域胆管へ流れ込み、多くは一時的に胆嚢内へ貯蔵されます。胆汁は胆嚢で濃縮され、食事などが十二指腸に入った刺激によってコレシストキニンというホルモンが分泌され、これが胆嚢を刺激して胆嚢が収縮し、胆汁が遠位胆管を通って、十二指腸乳頭部から十二指腸へ排出され、食事と混ざります。食事と混ざった胆汁は脂肪の消化を助け、吸収を促進する働きを持ちます。また、胆汁中には肝臓から排出された老廃物も含み、胆道はその排出経路にもなっています。
-
胆道がんについて
胆道がんは、胆道のどの部位に発生するかによって名前が変わります。肝臓側から、肝門部領域胆管に発生したがんは肝門部領域胆管がん、胆嚢に発生したがんは胆嚢がん、遠位胆管に発生したがんは遠位胆管がん、十二指腸乳頭部に発生したがんは十二指腸乳頭部がんとなります。
胆道がんは欧米ではまれながんですが、日本を含めた東アジアや南アメリカでは欧米に比較して多く見られます。
国立がん研究センター がん情報サービス 最新がん統計 (https://ganjoho.jp/reg_stat/statistics/stat/summary.html)によると、「2017年の罹患数(かかった人の数)が多い部位」では、男性の9位・女性の11位・全体の11位で、1年間に約22,700人が診断されています。一方で、「2018年の死亡数が多い部位」では、男性の7位・女性の7位・全体の6位で、1年間に約18,200人が亡くなっています。部位別5年相対生存率では、男女ともに膵がんに次いで2番目に予後の悪いがんとなっています。
-
胆道がんになりやすい人について
胆道がんは、体脂肪の増加のほか、胆汁の流れが悪い、胆道に慢性的な炎症がある等の状態でその発症リスクが上がるとされ、次のような場合が報告されています。
- 膵・胆管合流異常:膵管と胆管の合流に関する先天性の形成異常状態です。
- 原発性硬化性胆管炎:原因不明の肝内外胆管の線維化を伴った狭窄・拡張に伴う胆汁うっ滞、胆管炎等をきたす状態です。
- 結石:結石そのものが発がんに関わるかは明らかではありませんが、危険因子であるという報告は多数あります。
- 化学物質:印刷業務などで使用されているジクロロメタンと1, 2ジクロロプロパンが発がんに関連することが報告されています。
- 腺腫:胆管・胆嚢・十二指腸乳頭部にはそれぞれ前がん病変と考えられる種類のポリープがあります。
-
胆道がんの症状について
胆道がん患者さんの医療機関受診のきっかけとなる症状としては、次のようなものがあります。
黄疸
腫瘍が、肝臓から胆管を通って十二指腸へ流れ出る胆汁の流れを途中で妨げると、皮膚が黄色くなる(皮膚黄染)、尿が黄ばんで濃くなる(褐色尿)、白目が黄色くなる(眼球黄染)、皮膚にかゆみが出る(皮膚掻痒感)といった黄疸の症状がでることがあります。また、胆汁が十二指腸内へ流れなくなると、黄色の胆汁が便に混ざらなくなり、便が白色っぽくなる(白色便)こともあります。
腹部違和感/腹痛
やはり、腫瘍が、肝臓から胆管を通って十二指腸へ流れ出る胆汁の流れを途中で妨げることによる症状です。
体重減少
腫瘍が周りの臓器などに広がり、それらの臓器が詰まってしまうことによって食事が食べられなくなることで体重が減少することがあります。
各部位別の初発症状(最初の症状)は次のように報告されています。
- 胆管がん・・・黄疸:約90%、体重減少:約35%、腹痛:約30%
- 胆嚢がん・・・右上腹部痛:約50~80%、黄疸:10~44%、悪心嘔吐:15~68%、体重減少:10~72%
- 乳頭部がん・・・黄疸:72~90% 無黄疸で発見の場合、発熱や腹痛:65%、全身倦怠感:13%

-
胆道がんの検査について
日本肝胆膵外科学会 胆道癌診療ガイドライン作成委員会編 「胆道癌診療ガイドライン」(医学図書出版株式会社)では、胆道診断の流れとして、以下のように示されています。 (略語は、のちに説明を記載いたします。)
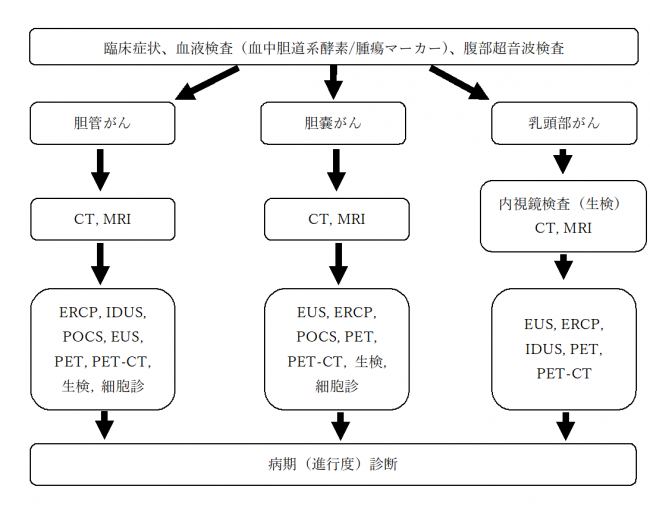
当院では、いずれの検査も専門の臨床検査技師、専門医が責任をもって行います。各分野の専門家(臨床検査技師、内科・外科・放射線診断科・腫瘍内科・病理診断科の専門医)がカンファレンスを行い、診断と進行度診断の進め方、決定を行っています。
- 問診や触診による臨床症状の確認:内科、外科の肝胆膵領域の専門医
- 血液検査(胆道系酵素とよばれる黄疸など胆汁の流れが悪いと血液中で値が上がる酵素、腫瘍マーカーの検査):内科、外科の肝胆膵領域の専門医
- 腹部超音波検査(エコー):超音波検査士
- 造影CT:放射線診断専門医
- MRI:放射線診断専門医
- 内視鏡検査、生検(組織をつまんで取ることです):消化器内視鏡学会専門医、胆道学会認定指導医
- 超音波内視鏡(EUS):消化器内視鏡学会専門医、胆道学会認定指導医
- 内視鏡的逆行性胆管膵管造影検査(ERCP):消化器内視鏡学会専門医、胆道学会認定指導医
- 管内超音波検査法(IDUS):消化器内視鏡学会専門医、胆道学会認定指導医
- 経口胆道鏡(POCS):消化器内視鏡学会専門医、胆道学会認定指導医
- PET検査:放射線診断専門医
- 細胞・組織診断:認定病理検査技師、細胞検査士、病理専門医
(各診療科の専門分野、資格は医師一覧表でご覧いただけます。)
各学会の専門医については、以下のURLでご確認いただけます。
- 胆道学会認定指導医https://www.tando.gr.jp/qualification/instructor_list/<外部リンク>
- 肝胆膵外科学会高度技能専門医指導医http://www.jshbps.jp/modules/public/index.php?content_id=5<外部リンク>
-
胆道がんの進行度について
先の検査に基づいて、がんの進行度合いを評価します。
進行度合いの評価は、後の治療方針の決定に直結しますので、検査の項でも述べました専門家(臨床検査技師、内科・外科・放射線診断科・腫瘍内科・病理診断科の専門医)がカンファレンスで最終決定します。
胆道がんの進行度は、日本肝胆膵外科学会編「胆道癌取扱い規約」に基づいて次の進行分類を行います。
・胆道癌取扱い規約の「進行度(Stage)分類」
局所進展度を表すT分類、リンパ節転移を表すN分類、遠隔転移を表すM分類をそれぞれ評価し、それらを組み合わせて進行度分類(ステージ:Stage)分類します。
胆道がんでは、胆管がん(さらに肝門部領域胆管がんと遠位胆管がんに分けています)、胆嚢がん、乳頭部がんでそれぞれ進行度(Stage)分類が異なります。
それぞれの進行度(Stage)分類はPDFをご覧ください。(Stageの数が小さい方が早期、大きい方が進行した状態を示します。
胆道がん 進行度(Stage)分類 [PDFファイル/183KB]
-
胆道がんの治療について
手術で切除が可能な状態であれば、手術での切除が最も治癒(がんが治ること)を期待できる治療法です。
※患者さんの年齢や健康状態、生活環境によっては、安全性と有効性を考慮して、他の治療方法をお勧めする場合もあります。
|
がんの状態 |
治療法 |
|---|---|
|
切除可能 |
手術 |
|
切除不能 (局所進行) |
化学療法、放射線治療、緩和医療 ※腫瘍の縮小等によって切除可能となった場合には手術を行う場合もあります。 |
|
切除不能 (遠隔転移) |
化学療法、緩和医療 ※当院では基本的に切除は行いませんが、遠隔転移の消失等によって切除可能となった場合には、切除も検討します。 |
当院では、肝胆膵領域の各分野の専門家(臨床検査技師、内科・外科・放射線診断科・腫瘍内科・病理診断科の専門医)が集まって診断や治療方針を検討する肝胆膵カンファレンス と 肝胆膵領域に関わらず多分野の医師が集まってがんの治療方針を決めるカンファレンス(Cancer Board)で治療方針を決めています。
化学療法は、化学療法に精通した内科あるいは腫瘍内科専門医が、放射線療法は放射線治療専門医が、手術は肝胆膵外科高度技能専門医・指導医がそれぞれ綿密に連携を取って行っています。
-
胆道がんの手術について
胆道のどの位置に腫瘍があって、どのように広がっているかによって術式は異なります。
場合によっては(いくつかの領域にまたがる等)、複数の手術を組み合わせて行うこともあります。
次の図の①から④の部位ごとに説明します。各部位の手術の略図はPDFからご覧いただけます。
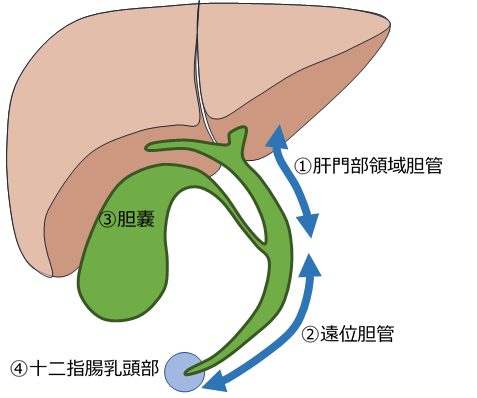
①肝門部領域胆管がん
一般的には、肝切除と胆管切除、リンパ節郭清(領域リンパ節の切除)をともなう術式が選択されることが多いです。
肝臓は大きく分けると右葉と左葉(大まかには右葉が6割、左葉が4割を占めます)に分けられますが、どちらかの肝臓をとる術式となることが多いです。
このような手術を行う場合は、術前に進行度診断で行った検査に加え、肝機能の検査(ICG負荷試験、肝受容体シンチグラフィー)などを行い、CTや肝受容体シンチグラフィーの画像を3次元画像解析システムで解析して、予定した手術を行った場合に、命を維持するのに、残る肝臓の機能が十分かを評価します。
評価の段階では、十分でない(肝不全になる可能性が高い)と判断した場合でも、経皮経肝的門脈塞栓術(PTPE)や経回結腸静門脈塞栓術(TIPE)等を行って、取る予定の肝臓を委縮させ、残す予定の肝臓を肥大させて手術を行う場合もあります。
手術でがんを切除できても、術後の経過中に肝不全で亡くなるといったことを回避するため、十分な評価と手立てを講じることで、治癒を目指せて安全に行える手術へ結びつけることを模索しています。
代表的な手術の一つとして、肝拡大右葉切除+肝外胆管切除+領域リンパ節郭清があります。
②遠位胆管がん
一般的には、リンパ節郭清(領域リンパ節の切除)+膵頭十二指腸切除という手術が選択されることが多いです。
③胆嚢がん
胆嚢がんは、StageⅠまでは胆嚢を取ることでほとんど治るとされています。当院では、確実にStageⅠ以下であると思われる患者さんには胆嚢全層切除という胆嚢を他の臓器との境ぎりぎりまでしっかりと取る手術をお勧めしています。
胆嚢がくっついている部分の肝臓を胆嚢と一緒にとる胆嚢床(たんのうしょう)切除とリンパ節郭清(領域リンパ節の切除)が基本的な手術になりますが、がんが肝臓側や肝門部領域側へ拡がれば、肝門部領域胆管がんの項でお示ししたような肝拡大右葉切除が必要となったり、膵臓側へ拡がれば、遠位胆管がんの項でお示したような膵頭十二指腸切除が必要となる場合もあります。これらの手術を同時に行うこともあります。
④十二指腸乳頭部がん
一般的には、遠位胆管がんの項でお示しした、リンパ節郭清(領域リンパ節の切除)+膵頭十二指腸切除という手術が選択されることが多いです。
当院には日本内視鏡外科学会の認定した内視鏡外科技術認定医が4名在籍し、当院は比較的厳しい施設基準のある、「腹腔鏡下膵腫瘍摘出術」「腹腔鏡下膵体尾部腫瘍切除術」「腹腔鏡下膵頭部腫瘍切除術」を保険診療で行うことが認可された病院です。
腹腔鏡下手術が勧められる状態(腫瘍の広がり具合や、患者さんの状態、手術の難易度等を考慮します)の患者さんには腹腔鏡下手術もお勧めしています。
-
当院での治療成績について
当院では、2020年12月までに胆道がんの患者さん231人に対して切除を行ってきました(肝門部胆管がん:23例、胆嚢がん:90例、遠位胆管がん:71例、十二指腸乳頭部がん:47例)。
これらの切除を行った患者さんの切除後の全生存期間は下のグラフに示すとおりで、5年生存率は59.5%です。
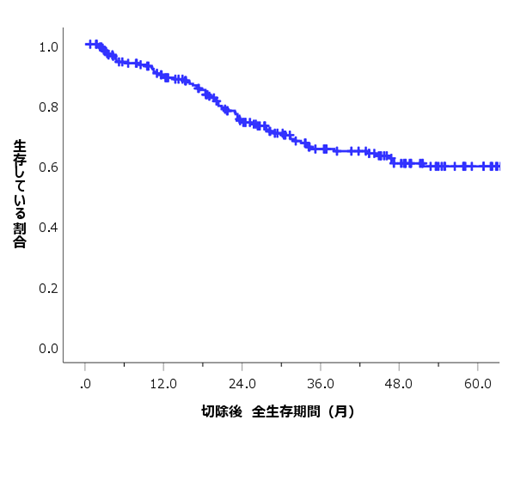
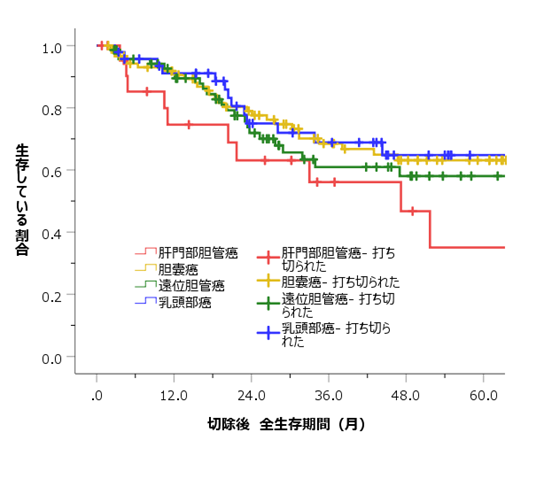
胆道がんの種類別に分けた切除後の全生存期間を下のグラフに示します。
5年生存率は肝門部胆管がん:35.1%、胆嚢がん:63.1%、遠位胆管がん:58.0%、十二指腸乳頭部がん:64.8%です。
PDF形式のファイルをご覧いただく場合には、Adobe社が提供するAdobe Readerが必要です。
Adobe Readerをお持ちでない方は、バナーのリンク先からダウンロードしてください。(無料)


